As doenças relacionadas ao RYR1 são identificadas com base em sua classificação histopatológica, isto é, pela aparência da biópsia do músculo na lâmina do microscópio. A diferenciação encontrada na biópsia designará o tipo da doença, se é por exemplo, Miopatia Central Core, Miopatia Multiminicore, Miopatia Centronuclear, ou Desproporção Congênita de Tipos de Fibras.
A Miopatia Congênita Centronuclear (MCCN) e a Miopatia Central Core (MCC) são ambas doenças musculares hereditárias causadas por mutações genéticas. A MCCN pode estar associada a mutações em diferentes genes, no DNM2, BIN1, MTM1, e RYR1, já a MCC está associada somente ao gene RYR1.
Esses tipos de doenças relacionadas ao RYR1 variam amplamente em termos dos seus diferentes sinais e sintomas, de quando eles inicialmente se apresentaram, além da sua respectiva gravidade. Embora sejam altamente variáveis, os sintomas presentes também dependem se a mutação do gene RYR1 é autossômica dominante ou autossômica recessiva.
Uma pergunta que sempre chega até mim é sobre as diferenças entre a Miopatia Centronuclear e a Miopatia Central Core. Assim, eu, enquanto portador da Miopatia Congênita Centronuclear (MCN), buscarei esclarecer pontualmente neste texto, me atendo ao tipo que me acomete, que é a pela mutação no gene RYR1.
Estas doenças apesar de terem sintomas parecidos e compartilharem de algumas características clínicas em comum, se confundem entre si, e apresentam com algumas diferenças distintas:
Miopatia Congênita Centronuclear (MCCN)
Miopatia Central Core (MCC)
Em resumo, a Miopatia Congênita Centronuclear e a Miopatia Central Core, ambas doenças relacionada ao RYR1, têm seus sintomas e sinais físicos que podem se parecer, podem se confundir, mas são diferentes, a contar da análise histológica das células musculares em uma biópsia, exame este que é crucial para diferenciar entre as duas condições e determinar o diagnóstico correto, conduta médica, tratamento, e até prognóstico de evolução.
Nota: todo o material escrito nesta página é oriundo de pesquisa científica, e conclusões próprias do autor deste website, que convive como portador, desde o nascimento, com a Miopatia Congênita Centronuclear causada pela mutação no gene RYR-1
As miopatias são doenças que afetam os músculos, e podem se apresentar desde o nascimento até a idade adulta. Quando a miopatia se manifesta no início da vida, é frequentemente referida como miopatia congênita e de origem genética.
O diagnóstico de miopatia em uma criança geralmente envolve uma combinação de exame físico, história clínica, testes laboratoriais, incluindo biópsia e exame genético, além de exames de imagem. O diagnóstico preciso depende da avaliação completa feita por um médico especialista em doenças neuromusculares pediátricas.
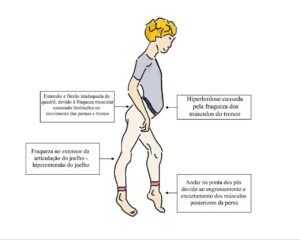
Existem alguns sinais físicos que são característicos em uma criança portadora de miopatia. Além do Movimento de Gowers, já descrito nesta website, o Sinal de Trendelenburg e a Marcha Miopática também são sinais físicos que podem ser cruciais no exame clínico quando do diagnóstico de uma miopatia. Esses sinais são incorporados como característica da doença, podendo ter um impacto significativo na qualidade de vida de quem a sofre, portanto, o acompanhamento e tratamento adequados são essenciais para ajudar os indivíduos a controlar os sintomas, limitações, evitar complicações secundárias, e manter uma boa qualidade de vida.
A Marcha Miopática é um termo médico usado para descrever um padrão de caminhada que é afetado pela fraqueza muscular causada por uma miopatia, que também é conhecida como Marcha do Pato. Essa condição provoca uma série de alterações na maneira de andar dos indivíduos afetados. Um dos sintomas mais característicos é também chamado de marcha bamboleante. Esta marcha é caracterizada pelo balanço do tronco e separação dos pés durante a caminhada. Como os músculos do tronco também são afetados, desencadeia-se uma postura anormal, apresentando como exemplo a hiperlordose lombar, que é uma curvatura excessiva na região lombar. Outra característica distintiva é andar na ponta dos pés, que provoca o espessamento e retração da musculatura posterior da perna, criando uma aparência de pseudo-hipertrofia. Nesta condição, os músculos tornam-se mais espessos e volumosos, mas na verdade é resultado da destruição da fibra muscular e da sua substituição por tecido fibroso ou fibras colágenas. Este padrão de marcha é uma característica comum em várias formas de miopatia e pode variar em gravidade dependendo do tipo e da progressão da doença.
O Sinal de Trendelenburg é uma característica bem comum em indivíduos afetados por uma miopatia, com fraqueza da musculatura abdutora do quadril, em especial o glúteo médio. O nome deste sinal é em homenagem ao cirurgião alemão Friedrich Trendelenburg. O sinal de Trendelenburg é positivo se, quando o quadril de um paciente que está de pé sustentado por somente uma perna, cai para o lado da perna levantada. A fraqueza é presente no lado da perna em contato com o chão. O corpo não é capaz de manter a perna estável, causando uma inclinação ou queda da pelve em comparação com o lado contralateral. Essencialmente, o Sinal de Trendelenburg é causado pela fraqueza dos músculos glúteo médio e mínimo.
O Sinal de Trendelenburg e a Marcha Miopática, apesar de poderem variar dependendo da miopatia, e da forma que ela se apresenta em cada indivíduo, ao longo do tempo, podem desencadear uma série de consequências no corpo (ufa ! …e eu que o diga…), podendo relacionar algumas delas:
Nota: todo o material escrito nesta página é oriundo de pesquisa científica, e conclusões próprias do autor deste website, que convive como portador, desde o nascimento, com a Miopatia Congênita Centronuclear causada pela mutação no gene RYR-1
A Miopatia Congênita Centronuclear (MCCN) é uma doença muscular congênita rara caracterizada por fibras celulares com núcleos centralizados proeminentes em biópsias musculares. A doença é clinicamente heterogênea, variando de fenótipos hipotônicos graves já no nascimento até fraqueza muscular leve com início na idade adulta, e pode ter múltiplos modos de herança em associação de causa por mutações nos genes MTM1, DNM2, BIN1 e RYR1.
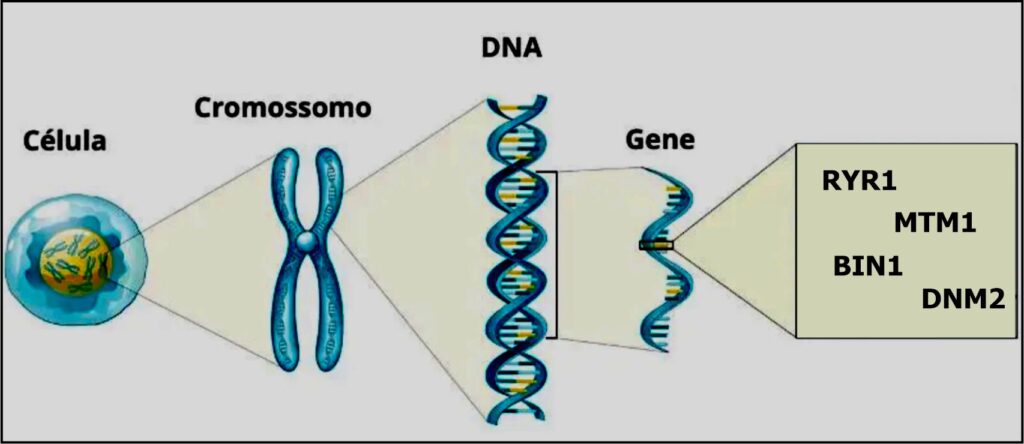
Assim como existe uma grande complexidade no diagnóstico de uma miopatia, tema esse abordado em outra postagem no SORRYR-1.com.br, essas diferentes causas, são também motivo de grande confusão em diagnósticos. É importante consultar um médico especialista para um diagnóstico preciso e assim obter informações detalhadas sobre a mutação específica no caso individual. As diferentes mutações genéticas que causam a Miopatia Congênita Centronuclear podem resultar em variações na gravidade, evolução e sintomas da doença. É importante dizer que a gravidade dos sintomas da doença pode variar de pessoa para pessoa, mesmo com a mesma mutação genética.
Seguem as diferentes causas de origem da Miopatia Congênita Centronuclear (MCCN):
O gene MTM1 é responsável pela codificação de proteína chamada miotubularina. Essa proteína desempenha um papel importante na função muscular, fundamental por atuar como uma enzima fosfatase de desempenho crítico na regulação do tráfego de vesículas dentro das células musculares, particularmente nas fibras musculares esqueléticas. Quando há uma mutação no gene MTM1, a produção ou função da miotubularina é afetada, e sso pode resultar em um acúmulo anormal de vesículas dentro das fibras musculares, levando à fraqueza muscular e outros sintomas associados à Miopatia Congênita Centronuclear.
A dinamina 2, codificada pelo gene DNM2, desempenha um papel crucial na regulação do tráfego de vesículas que transportam proteínas essenciais para a função muscular normal. Ela ajuda a controlar a fusão e divisão dessas vesículas, permitindo a entrega adequada de proteínas contráteis, como a miosina e actina, aos locais onde são necessárias para a contração muscular.
Quando ocorrem mutações no gene DNM2, a função da dinamina 2 pode ser comprometida, resultando em distúrbios que pode levar a fraqueza muscular, em especial nos músculos proximais, e outros sintomas associados a condições da MCCN. Portanto, a dinamina 2 desempenha um papel importante na manutenção da função muscular saudável.
O gene BIN1 codifica a proteína anexina A2, que está envolvida na regulação das membranas celulares e no tráfego de vesículas nas células musculares. Essas funções desempenhadas pela anexina A2 são essenciais para a saúde e a função das fibras musculares, a mutação nesse gene afeta negativamente a estrutura e a função das células musculares, o que resulta em fraqueza muscular e outros sintomas associados à CCNM. A gravidade e a apresentação dos sintomas podem variar com base na mutação específica do gene BIN1 envolvida.
O gene RYR1 codifica o receptor de rianodina 1, que é uma proteína essencial para a função das fibras musculares. O receptor de rianodina está envolvido na liberação (válvula de controle) de cálcio das reservas intracelulares, um processo fundamental para a contração e relaxamento muscular.
As doenças musculares são aquelas que afetam a estrutura e funcionamento do músculo, sendo as principais: as distrofias musculares, as miopatias congênitas, as miopatias inflamatórias e as miopatias endócrinas e metabólicas. É importante destacar que cada uma delas possui suas variações que também se diferenciam.
Essas doenças já foram muito confundidas em diagnósticos no passado, e fico triste, porque isso ainda tem acontecido nos dias de hoje, mesmo com os avanços científicos. A única razão que acredito ser ainda a causa para essa confusão nesses diagnósticos seria por essas doenças serem consideradas “doenças raras”, portanto, muitas vezes desconhecidas por parte da comunidade médica. Assim, pode haver a falha no momento dos exames clínicos, ponto inicial para diagnóstico de qualquer doença.
Eu mesmo vivi uma experiência dessa, pois no decorrer de grande parte da minha vida eu recebi vários “diagnósticos” de Distrofia Muscular Congênita (DMC) do tipo: Duchenne, Facioescapuloumeral e Cinturas. E, os prognósticos foram do pior a até o mais brando. Estes diagnósticos ou hipóteses de diagnósticos vieram até de importantes instituições, como de uma clínica indicada pelo MDA (Muscular Distrophy Association), maior referência ligada a essa doença.
Deve-se levar em consideração que, naquela época, pouco se sabia sobre essa doença, nem tão pouco sobre a genética humana; contudo, um erro de diagnóstico hoje em dia seria inaceitável. Essa situação causou em mim grandes transtornos, de emocional aos físicos. Somente aos 44 anos de idade foi que finalmente obtive meu correto e “definitivo diagnóstico”, ou seja, de que sou portador de Miopatia Congênita Centronuclear (MCC), causada pela mutação no gene RYR1.
A Distrofia Muscular Congênita e a Miopatia Congênita Centronuclear apresentam várias características em comum, tais como: são doenças de origem genética, afetam os músculos esqueléticos, caracterizam-se clinicamente por hipotonia e fraqueza muscular, geralmente apresentam-se desde o nascimento, têm curso clínico estático ou lentamente progressivo. Essas doenças não tem cura, e o tratamento envolve terapia de suporte, como fisioterapia, dispositivos de mobilidade e, em alguns casos, medicamentos. Mesmo assim, as duas doenças neuromusculares diferem entre si.
Daí, eu volto com a questão sobre as falhas nos diagnósticos, já que muitos médicos se prendem somente ao resultado do exame genético e não conhecerem os sinais clínicos das diferentes doenças e particularidades dos indivíduos afetados.
Assim, essas noções devem ser levadas em consideração por três razões: Primeiro, muitas das miopatias congênitas podem ser causadas por mutações em mais de um gene, o que sugere um impacto da heterogeneidade genética. Segundo, mutações no mesmo gene podem causar diferentes patologias musculares. Terceiro, a mesma mutação genética pode levar a diferentes características patológicas e sintomatológicas em membros da mesma família ou no mesmo indivíduo em idades diferentes.
Em resumo, eu destacaria que tanto a Distrofia Muscular, quanto a Miopatia Congênita Centronuclear são de origem genética, mas distintas em termos de suas características clínicas e podem variar em gravidade de pessoa para pessoa. Enquanto a Distrofia Muscular envolve a degeneração progressiva dos músculos devido a problemas na estrutura das proteínas musculares, a Miopatia Congênita Centronuclear é caracterizada por uma anormalidade na localização dos núcleos das células musculares. Assim, é importante consultar um médico especialista para um diagnóstico preciso, para que se possa ser feito um acompanhamento adequado do caso, pois o tratamento pode variar dependendo da condição clínica específica de cada indivíduo.
Os portadores de doenças relacionadas ao RYR-1 através do SORRYR-1 comemoram junto com a comunidade dos portadores de Distrofia Muscular, em especial os Duchennes, pela recente aprovação pelo FDA (Federal Drug Administration) do ELEVIDYS (delandistrogene moxeparvovec-rokl) destinada ao tratamento de pacientes pediátricos ambulatorial com idades entre os 4 e os 5 anos com Distrofia Muscular tipo Ducehene #Duchenne #MuscularDystrophy (#DMD) com mutação confirmada no gene DMD.
O SORRYR-1 cumprimenta também a Sarepta Therapeutics @sareptatherapeutics pelo importante trabalho em pesquisas e desenvolvimento de medicamentos genéticos de precisão potencialmente transformadores para doenças raras. O ELEVIDYS é a primeira terapia gênica para DMD (Distrofia Muscular tipo Ducehene) e foi projetada para atingir a causa subjacente da doença.
O SORRYR-1 destaca a crucial importância do MDA (Muscular Dystrophy Association) @mdaorg que esteve presente desde o início nos trabalhos de pesquisas da terapia genética, e criou recentemente uma Rede de Apoio à Terapia Gênica (MDA Gene Therapy Support Network - GTx) para fornecer recursos e orientação para médicos e famílias. O MDA (Muscular Dystrophy Association) é a primeira organização de saúde voluntária nos Estados Unidos voltada para pessoas que vivem com distrofia muscular, e doenças neuromusculares, e que a mais de 70 anos abriu o caminho para acelerar as pesquisas, promoção do atendimento e defesa ao apoio de famílias e indivíduos afetados.
O SORRYR-1 entende esta grande conquista para o tratamento dos portadores de Duchene como uma grande prova dos avanços científicos e empenho da indústria farmacêutica, reforçando assim, a esperança de nós, portadores de doenças relacionadas à mutação no RYR-1, de que uma terapia semelhante possa surgir em um futuro próximo em nosso benefício como tratamento e cura.
TERAPIA GENÉTICA
A terapia genética trata uma doença agindo no próprio gene mutado. A terapia genética pode introduzir um gene para ajudar a combater doenças, substituir um gene mutante, editar um gene mutante ou excluir um gene mutante. Em teoria, as terapias genéticas oferecem o potencial de cura, não apenas de tratamento.
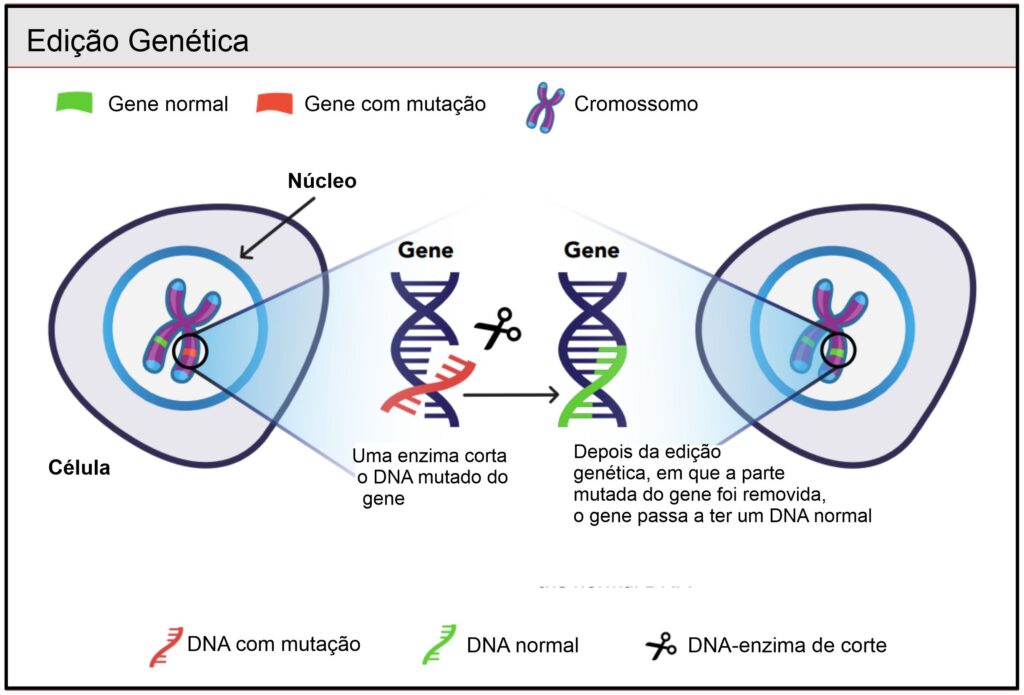
Edição de Gene
Na terapia genética, a edição de genes tem o objetivo de corrigir ou “editar” apenas uma pequena parte do gene, sendo esta, uma abordagem que visa tornar as mudanças mais precisas e permanentes.
RYR-1 Foundation Clinical Care Guidelines
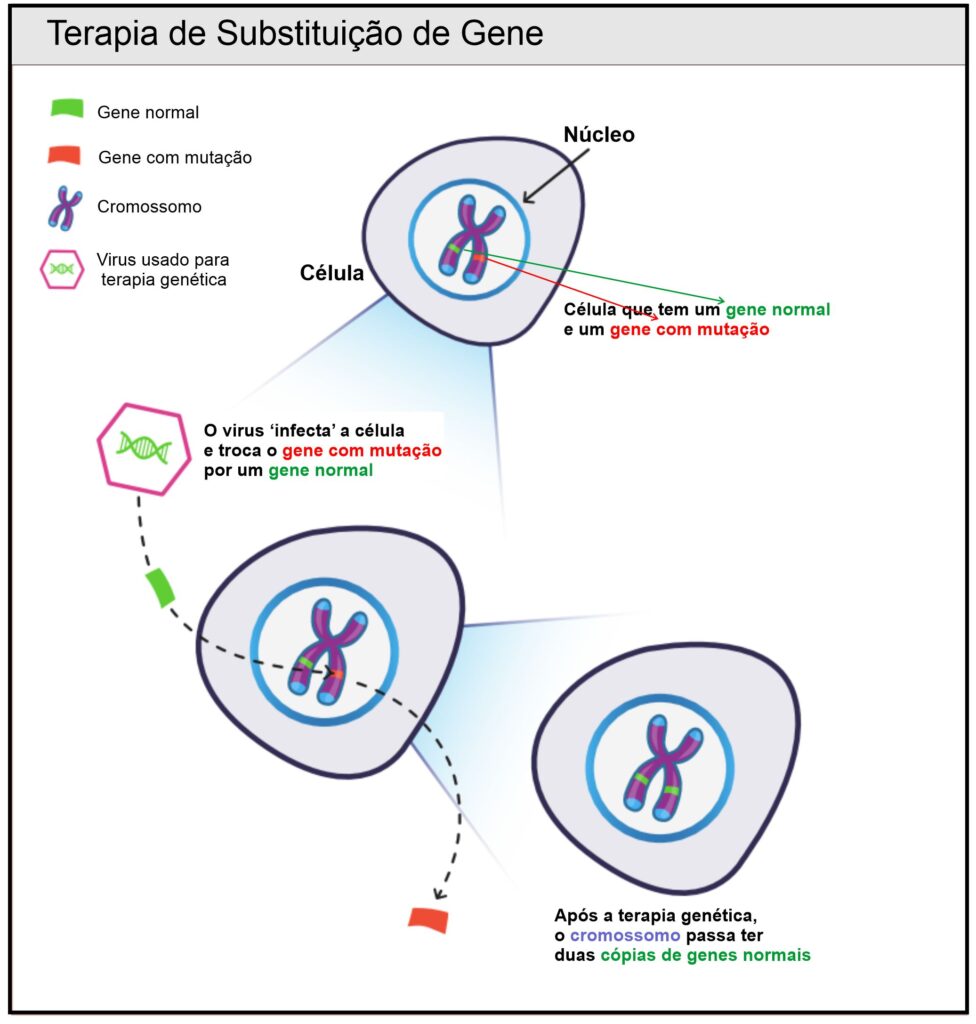
Terapia de Substituição de Gene
A terapia de substituição de gene se dá com a introdução de uma molécula, chamada de vetor, que carrega uma cópia normal de um gene. Os vetores geralmente são vírus, porque podem entrar em uma célula. No entanto, os vírus são projetados para não deixar as pessoas doentes. Alguns vetores comumente usados, chamados Vírus Adenoassociados, levam o gene normal para o núcleo da célula. Ao substituir o gene defeituoso (mutado) por uma nova cópia normal do gene, a célula agora produz uma proteína normal em vez da proteína anormal causadora de doenças.
Atualmente, a terapia de substituição de genes usando um vetor viral padrão não é viável para as doenças relacionadas ao RYR-1, porque o gene RYR1 é muito grande para ser empacotado nos vetores virais comumente usados. A terapia de substituição de genes poderá se tornar uma opção terapêutica no futuro, quando outros vetores paraentrega de genes poderão serem descobertos, ou quando técnicas totalmente novas poderão ser inventadas.
RYR-1 Foundation Clinical Care Guidelines
Lembre-se de que um gene é um segmento de DNA, um código de instruções sobre como produzir proteínas importantes. O DNA é uma molécula de fita dupla muito longa que tem uma forma helicoidal torcida, como uma escada sinuosa. Os blocos de construção do DNA são chamados de nucleotídeos. Existem quatro tipos de nucleotídeos: adenina (A), citosina (C), guanina (G) e timina (T). Uma importante coisa a lembrar é que a sequência de nucleotídeos (A,C,T e G) é a instrução que suas células usam para produzir proteínas. Na maioria dos casos, as doenças genéticas graves são causadas por um único erro ortográfico deste código, por exemplo, você tem um "A" onde deveria haver um "G". Esses erros no código de DNA podem impedir que suas células produzam uma proteína importante ou uma versão ruim disso. O objetivo da edição genética é corrigir permanentemente essas mudanças, alterando a sequência do seu próprio DNA. Pense em levar uma borracha e um lápis para corrigir um erro de ortografia em uma carta manuscrita. Em princípio, isso parece fácil, mas ainda é um grande desafio de fazê-lo de forma correta, eficiente e segura em todas as células.
A maioria das abordagens atuais de edição de genes envolve o uso de proteínas chamadas nucleases as quais cortam o DNA em locais específicos. Em geral, você precisaria de cortar o DNA apenas no local ou próximo ao nucleotídeo incorreto. Pense em colocar a borracha exatamente na palavra que você precisa reescrever. Você não gostaria de cortar DNA em outros lugares, porque isso poderia causar erros perigosos que mudariam o significado do código e fariam com que suas células funcionassem incorretamente.
A mais comumente nuclease usada para edição de genes é o sistema CRISPR/Cas9. Esta técnica é composta por duas partes: Cas9, que é uma proteína que foi descoberta em bactérias, e um RNA Guia. Cas9 e o RNA Guia se unem para formar a nuclease ativa, que você pode imaginar como borracha para a carta manuscrita. Essas tesouras se ligarão ao DNA com base na sequência do RNA Guia. Os cientistas podem alterar a sequência do RNA Guia conforme necessário para cortar quase qualquer sequência de DNA, com algumas limitações. Uma vez que o DNA é cortado, ele será reparado pela célula. Controlar o processo de reparo do DNA determina quais tipos de mudanças podemos fazer ao DNA. Ao contrário da edição precisa em uma carta manuscrita, ainda não temos controle sobre como a sequência será alterada. Alguns tipos de mudanças são fáceis de fazer, enquanto outros são mais difíceis e menos previsíveis.
Além de CRISPR/Cas9 e outras nucleases de edição de genes (por exemplo, dedos de zinco), também existem novas ferramentas promissoras em desenvolvimento. “Editores de base” são versões modificadas do sistema CRISPR/Cas9 que não cortam completamente a molécula de DNA de fita dupla. Em vez disso, eles cortam apenas uma fita, e mudam quimicamente um nucleotídeo para outro dentro de uma determinada janela de edição. Pense como mudar um “l” para um “t” adicionando um traço horizontal a um documento manuscrito. Nenhuma borracha foi necessária, já que esta versão do Cas9 não corta completamente o DNA. Portanto, o risco de falta de palavras é minimizado. A eficácia de editores de base está melhorando e eles têm vantagens significativas para corrigir alterações de nucleotídeo único. No entanto, mais trabalho é necessário para melhorar sua precisão.
A adição mais recente à caixa de ferramentas de edição de genes é o Prime Editing, ou Sistema de Edição Principal. A vantagem de “Prime Editors” é que eles nos deixariam corrigir praticamente qualquer tipo de pequeno erro no DNA, que atualmente não é possível com editores de base. Por exemplo, você pode modificar qualquer letra do alfabeto para qualquer outra, não apenas convertendo “l” para “t” (como no exemplo anterior). No entanto, muito mais trabalho é necessário para demonstrar que eles são seguros, eficazes e confiáveis.
Para resumir, a Edição de Genes é uma tecnologia muito empolgante que só recentemente se tornou possível, principalmente em um ambiente de laboratório de pesquisa. Em contraste com a terapia gênica tradicional, o objetivo é precisamente mudar o DNA do próprio paciente em cada célula do tecido afetado. Isso seria garantir que as mudanças forneçam um conjunto preciso e permanente de instruções de DNA que duraria por toda a vida. Embora esse campo seja uma grande promessa, as ferramentas atuais ainda têm grandes limitações, sendo que um dos maiores é entregar o mecanismo de edição do genoma a intencionada célula alvo do corpo do paciente. Outras considerações incluem o controle de qualquer resposta imune a impedir que o corpo de um paciente ataque as ferramentas de edição de genes. Além disso, maior precisão é necessário para controlar os tipos de alterações a serem feitas no local pretendido (no alvo edição), bem como evitar erros em outras partes do DNA de um paciente (edição fora do alvo). Apesar desses desafios, o futuro da edição de genes é muito brilhante e é algo para se esperar nos próximos anos.
O diagnóstico de uma doença rara impõe ao indivíduo afetado além das consequências físicas a ela inerentes, alterações na sua rotina de vida. Esse mesmo diagnóstico pode pôr fim a um período de vida marcado por incertezas e ansiedades, muitas vezes em razão de uma demorada e sofrida peregrinação por consultas e exames médicos. Entretanto, com o diagnóstico em mãos começa-se uma nova etapa, que é a busca por respostas acerca da doença em questão, e que muitas vezes o médico não conseguiu responder. E o maior desafio em meio a essas buscas se dá por um tratamento eficiente visando a cura, ou ao menos de um que seja pelo alívio do seu sofrimento físico. Portanto, para o paciente essa dura realidade do diagnóstico, é normalmente dividida em duas etapas, uma que acontece no consultório médico, e a outra etapa, que se vive dentro das "quatro paredes da sua intimidade". O processo de assimilação do diagnóstico pode ser assustador e cheio de interrogações, e o indivíduo afetado tende buscar por si só as respostas que mais anseiam, tais como sobre prognóstico, cura, e tratamento. Essas buscas e pesquisas são normalmente feitas na internet, contudo, muitas vezes ao contrário de esclarecer a situação, pode torná-la mais confusa.
Entendo perfeitamente a reação desses indivíduos afetados, assim como de seus familiares, uma vez que o desconhecimento por muitos médicos sobre essas doenças ainda é bem limitado. Enfim, na prática, uma vez diante do diagnóstico que você é portador de uma doença que nunca havia ouvido falar a respeito anteriormente, e que ouve do médico, pessoa esta que se imaginava ser a quem poderia lhe ajudar, lhe dizer que a tal doença é rara, que se tem muito pouca informação sobre ela, e que para a mesma não tem cura e nem mesmo tratamento eficaz, e que seu prognóstico é de progressividade, …daí você como parte interessada, o que lhe resta ? … além das buscas na internet por informações, o maior desejo é encontrar outras pessoas que estejam vivendo com o mesmo diagnóstico. O SORRYR-1 tem se prestado a este propósito, tanto que tenho sido procurado por indivíduos afetados e/ou por seus familiares questionando sobre o que tenho feito para lidar com a doença nestes meus 60 anos de vida. Nas primeiras vezes em que fui questionado, confesso que tive dificuldade em responder, primeiro porque entendo que cada pessoa é única, e o que funciona para uma pessoa pode não funcionar para outra, mas com o tempo pude entender que o meu posicionamento pessoal poderia ser algo complementar ao que me propus com o SORRYR-1. Assim sendo, em atendimento a algumas sugestões, decidi escrever de maneira prática sobre o que entendo ser o mais importante para conviver com as doenças relacionadas ao RYR1, e especificamente no meu caso a Miopatia Congênita Centronuclear.
1 - Inicialmente falo sobre minha convicção pessoal dizendo que creio viver esta situação segundo um propósito, me baseando na palavra do apóstolo Paulo em Romanos 12:2 que diz, “.... transformem-se pela renovação da sua mente, para que sejam capazes de experimentar e comprovar a vontade de Deus para sua vida.” , entendendo que apesar das imposições a mim colocada pela doença, busco reinventar e viver um estilo de vida segundo minhas possibilidades, com espírito de resiliência e superação, e busco servir ao próximo como sendo este o propósito de Deus para minha vida.
2 - Atitudes positivas devem ser a palavra de ordem na sua maneira de viver. Assim, entender que o bem-estar emocional é fundamental para uma vida saudável e feliz, faz com que não deixe que sua condição física interfira no seu estado emocional. É importante também lembrar que todos enfrentamos desafios e dificuldades em diferentes aspectos de nossas vidas, e a deficiência física é apenas uma parte de quem somos. Portanto diante do espírito de resiliência e auto-estima positiva, busque se superar nas suas possibilidades e habilidades, não se limitando nas suas limitações, ao contrário, as potencializando.
3 - A atividade física é primordial, é nosso único tratamento disponível, seja fisioterapia ou ginástica, e essa prática deve ser parte de nossa rotina diária. Vale lembrar que nossas células musculares, pela mutação que temos no RYR1 não funciona da maneira correta (contração e relaxamento), interferindo assim em questões relacionadas ao nosso fortalecimento e movimentação, além de poder causar contraturas, rigidez, dores, fadiga, dentre outras. A atividade física, mesmo que passiva, pode nos ajudar com a qualidade de vida e até impedir a progressão da doença. Lançando mão da frase dita por meu neurologista, Dr Acary, que diz, “o RYR1 é movimento”, portanto, movimente, mexa-se, nunca pare de mexer, mexa do músculo do dedo do pé até os da face, assim, mexa-se sempre. Contudo, vale ressaltar que devemos estar atentos ao nosso limite, evitando o excesso de esforço físico e cansaço, pois isso pode agravar os sintomas da miopatia;
4 - O condicionamento respiratório também deve ser um grande ponto de atenção diante das dificuldades musculares generalizadas que enfrentamos. O enfraquecimento da musculatura do tórax, traqueia e diafragma pode interferir em questões sistêmicas. Assim, destaco como exemplo a dificuldade na expectoração de eventuais secreções, deglutição, e adequada troca de gases feita pelos pulmões. Leia mais sobre este tema na postagem “Abordagem Respiratória na Miopatia Centronuclear”;
5 - Outro ponto que deve ser observado é com nosso ganho de peso, uma vez que o quê se ganha nesa situação é a gordura, e como nosso tecido muscular que já não é lá essas coisas, ele é substituído com facilidade pelo tecido gorduroso. O aumento de peso dificulta ainda mais nossa capacidade em fazer atividade física, que por sua vez impede a queima de calorias, favorecendo assim ainda mais o acúmulo de gordura em nosso corpo. Esse acúmulo de gordura em nosso corpo, além de afetar nossa qualidade de vida, pode ainda nos trazer consequências patológicas graves, tais como cardiopatias, diabetes, hipertensão arterial, doenças no fígado, alguns tipos de câncer, problemas renais, dentre outros.
6 - Considerando nossa reduzida capacidade em fazer atividade física, temos uma propensão à fragilidade óssea, portanto, temos que evitar as quedas pelo alto risco de fraturas. Na prática, é que para uma fratura óssea, o tratamento deverá ser desde a imobilização do membro afetado, até a intervenção cirúrgica (observar riscos cirúrgicos), e em ambas situações ficaremos impedidos de movimentação física, o que causará ainda mais perda muscular.
7 - Evite contrair qualquer doença, seja um simples resfriado, ou qualquer outra doença. Por exemplo, nosso corpo diante de uma enfermidade com causa viral ou bacteriana, reage com uma resposta imunológica, liberando uma série de proteínas, as citocinas, as quais produzem uma reação inflamatória não apenas no local da infecção, mas também em outros órgãos, incluindo músculos e articulações, que são nosso maior ponto de atenção e fragilidade. Assim, com esse exemplo procurei mostrar porque uma simples gripe pode nos causar ainda mais fraqueza.
8 - Mantenha um estilo de vida praticando hábitos saudáveis, tais como, seguir uma dieta mais nutritiva, equilibrada, e saudável, ingerindo bastante água (35 ml/kg de peso corporal por dia), procure dormir o suficiente e com qualidade, se exponha periodicamente ao sol (8 às 11 horas), enfim, evite o estresse e preocupação excessiva, assim como hábitos nocivos a saúde física (cigarro, droga, e álcool).
9 - Fique atento e evite tratamentos experimentais, e medicamentos que não os indicados por seu médico especialista. Por exemplo, alguns medicamentos, como estatinas, anti-inflamatórios não esteroides (AINEs), e outros mais, podem piorar a miopatia.
10 - Faça regularmente um acompanhamento médico com especialista visando monitorar não somente sua miopatia, mas também sua condição física geral. É muito importante que os portadores de miopatia conversem com seu médico para discutir os fatores que podem piorar sua condição, e que possam aprender a gerenciá-los.
As Doenças Relacionadas ao RYR1 são consideradas como “doenças raras” que afetam os músculos esqueléticos. A mutação no gene RYR-1, responsável pelo desenvolvimento da patologia, tem um impacto significativo na vida das pessoas afetadas e de seus familiares. Além dos sintomas e limitações físicos, como fraqueza muscular, rigidez, dificuldades respiratórias, atrofia muscular, entre outros, a doença tende a afetar seriamente os aspectos psicológicos e emocionais.
Para indivíduos nessa condição, o medo pode se tornar paralisante e afetar a qualidade de vida de diversas maneiras. O medo da morte pode ser comum, visto que a doença não tem cura, e a incerteza sobre a evolução da patologia pode gerar insegurança e ansiedade. Além disso, o medo de como será visto, julgado e excluído pode surgir como consequência da falta de conhecimento e sensibilidade da sociedade em relação às doenças raras.
O medo de atrapalhar as pessoas em função da limitação física ou dependência emocional também pode afetar a qualidade de vida das pessoas portadoras das doenças relacionadas ao RYR1 e seus familiares. Esse medo pode levar ao isolamento social e à falta de participação em atividades cotidianas, o que pode agravar ainda mais os sintomas físicos e emocionais da doença.
Contudo, um dos fatores que merece alerta em relação ao medo é que ele pode afetar negativamente a busca por tratamento, já que a falta de informação e resultados eficazes tende a causar ansiedade e frustração diante de promessas de tratamentos sem resultados efetivos e diretos na causa da doença. O medo pode gerar limitações (barreiras) na adesão ao tratamento, uma vez que a falta de confiança pode levar à desistência ou ao abandono das práticas recomendadas.
É comum também que a pessoa, frente a esse cenário, tenda a desenvolver um mecanismo inconsciente de defesa e comece a se convencer de que não vale a pena aderir ao tratamento, esse é um processo inconsciente para diminuir a dor das constantes frustrações. Então, para não se frustrar ainda mais e evitar decepcionar os familiares, ela sabota o tratamento, no fundo ela teme não conseguir. A falta de conhecimento também pode gerar preconceitos e discriminação por parte da sociedade, o que pode dificultar ainda mais o enfrentamento da doença.
Portanto, é importante trabalhar na conscientização e na superação desses medos, para que o tratamento, mesmo que este tratamento não seja curativo, mas de manutenção, mas seja assim, eficaz e a qualidade de vida seja conquistada. A conversa clara e aberta, como estamos tendo aqui é fundamental para o enfrentamento da realidade. A colaboração de profissionais da psicologia e familiares é fundamental para apoiar a pessoa a lidar com esses medos e com a ansiedade e assim encontrar as melhores soluções para superá-los. Faz sentido para você? E no próximo texto vamos falar sobre a melhor forma de conseguir os resultados psicológicos necessários aqui citados.
O texto acima foi escrito e gentilmente cedido ao SORRYR-1 como colaboração pela Psicóloga Mirella Nery (CRP 09/002785) - @mirellanerypsi
Dado à seriedade deste assunto, devo iniciar o texto com as palavras conclusivas sobre o tema… a HIPERTERMIA MALIGNA é uma doença grave, com risco de morte, que se apresenta em forma de crise, acionada por um gatilho, que é normalmente uma droga anestésica, sendo os portadores de mutação no gene RYR1, os indivíduos com maior risco de ser afetado, daí a afirmação, “HIPERTERMIA MALIGNA, PONTO DE ATENÇÃO PARA OS MÉDICOS ANESTESISTAS, PREOCUPAÇÃO PARA OS PORTADORES DE MUTAÇÃO DO GENE RYR1”. Os anestesistas devem ter o conhecimento sobre a doença e assumir que todas as pessoas com mutação no gene RYR1 correm risco de Hipertermia Maligna. No caso de qualquer procedimento médico que seja necessário anestesia, o portador de mutação de no gene RYR1 deve fazer com que o cirurgião e anestesista saiba sobre sua mutação no gene RYR1, portanto com Suscetibilidade a Hipertermia Maligna (MHS), assumindo assim os eventuais riscos, para tomar precauções e administrar um tipo seguro de anestésico. É recomendado também aos portadores da mutação do RYR1 que portem uma identificação de advertência médica indicando seu risco de HM, em caso de emergência, neste caso, um adesivo em todos os documentos pessoais (Ex.: Identidade, CNH, Passaporte, Carteira do Plano de Saúde, e etc).
CONCEITO
A Hipertermia Maligna (HM) é uma patologia de relação farmacogenética. E isso significa que a doença se manifesta através de um episódio/crise em indivíduos que tenham uma suscetibilidade genética, devido a uma mutação em um determinado gene, acontecendo caso sejam expostos a gatilhos anestésicos (fármacos = medicamentos). Essa predisposição é chamada de "Suscetibilidade à Hipertermia Maligna” (MHS). Genericamente, explica-se que a Hipertermia Maligna (HM) é uma reação biológica em que o corpo humano superaquece a ponto de um colapso muscular, e é considerada uma emergência médica. Se alguém com Hipertermia Maligna não for tratado a tempo, como consequência pode resultar em insuficiência renal, dano cerebral, parada cardíaca, falência de órgãos adicionais, e até morte.
Os indivíduos com Suscetibilidade à Hipertermia Maligna (MHS) podem também apresentar uma crise em resposta a outros gatilhos externos, como por exemplo, ao esforço físico, que poderá causar a Rabdomiólise (quebra muscular), e neste caso apresentando outros sintomas, tais como, cãibras severas, rigidez muscular, e intolerância ao calor.
A genética à Suscetibilidade à Hipertermia Maligna (MHS) é complexa, e vários genes têm sido identificados desempenhando um papel patogênico na Hipertermia Maligna, sendo o RYR1 o mais estudado. Este gene codifica o receptor 1 de Ryanodina (RyR-1), uma proteína do canal de cálcio do retículo sarcoplasmático, expressa predominante na célula muscular. Sabe-se que na maioria dos casos da Suscetibilidade à Hipertermia Maligna (MSH), ela apresenta um traço autossômico dominante, e isso significa que se você tem MHS, um de seus pais provavelmente também tem a MHS. Também significa que cada um de seus filhos têm 50% de chance de herdar a MHS. No entanto, a dita complexidade se prova quando os médicos também observaram a Hipertermia Maligna em pessoas com mutações RYR1 autossômicas recessivas.
Em alguns casos, ao contrário do que se pensa, a Suscetibilidade à Hipertermia Maligna (MHS) pode ocorrer na ausência de fraqueza muscular, em outras palavras, os indivíduos com MHS têm força normal ou até mesmo aumentada, e seu único “sintoma” é a suscetibilidade a reações de Hipertermia Maligna (HM). Por outro lado, a MHS também pode ocorrer em pacientes com Doenças Relacionadas ao RYR1 (RYR-1-RD) com sinais e sintomas típicos de miopatia (fraqueza muscular). Os gatilhos para Hipertermia Maligna incluem certos medicamentos usados para anestesia geral, ou seja, quando alguém é “colocado para dormir”, geralmente antes de uma cirurgia. A anestesia geral é usada em uma ampla variedade de ambientes, incluindo salas de cirurgia, salas de emergência e unidades de terapia intensiva (UTI). Medicamentos específicos conhecidos por desencadear a Hipertermia Maligna incluem anestésicos administrados por via intravenosa, e inalatória via tubo respiratório, como segue:
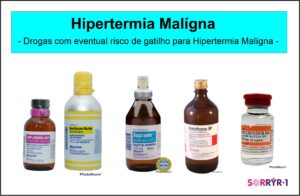
Mutações no RYR1 associadas a Hipertermia Maligna (HM) mostram uma penetrância variável, e isso significa que uma pessoa pode passar por várias exposições a gatilhos sem problemas antes que uma reação de HM ocorra pela primeira vez. Para tornar as coisas ainda mais confusas, as pessoas com a mesma mutação (incluindo membros da mesma família) podem ter reação clínica diferente, o que significa que algumas podem ser sensíveis ao calor, algumas podem ter reações de HM à anestesia, algumas podem ter rabdomiólise com exercícios físicos, e algumas podem não ter problemas com nenhuma dessas condições.
QUADRO CLÍNICO
O quadro clínico de um episódio/crise de Hipertermia Maligna é variável, e compreende manifestações de alterações metabólicas, de lesão muscular, e das complicações secundárias. Esta condição é expressa por rigidez muscular, aumento do consumo de oxigênio e produção de gás carbônico, acidemia (respiratória e metabólica), taquicardia, taquipnéia, hiperpotassemia, rabdomiólise e mioglobinúria. A dessaturação da hemoglobina no sangue arterial pode ser identificada por oximetria de pulso. Entre os diversos fatores que potencialmente contribuem para a dessaturação persistente, encontram-se acidemia, hipercarbia e hipertermia, capazes de deslocar a curva de saturação da hemoglobina para a direita. A hipercarbia, já detectada na cartografia, parece preceder as demais manifestações. A forma fulminante da Hipertermia Maligna é caracterizada por hipercapnia, rigidez muscular, hipertermias graves, e rabdomiólise, mas situações como cirurgias cardíacas sob circulação extracorpórea (CEC) com hipotermia podem atenuar a expressão clínica da Hipertermia Maligna (HM). A hiperventilação pode mascarar o diagnóstico de HM. Bloqueadores neuromusculares podem retardar o início das manifestações da crise de HM. Convém destacar que nem sempre hipertermia é manifestação inicial ou proeminente da HM. A rigidez muscular pode inexistir em 25 % dos casos, e a Hipertermia ser registrada em apenas um terço deles. A HM surge a qualquer momento durante a anestesia, tendo sido descrita sua ocorrência até 3 horas após a interrupção da exposição ao agente desencadeante (gatilho). A crise de Hipertermia Maligna (HM) pode manifestar-se tardiamente, mesmo após a interrupção da administração do agente desencadeante (gatilho), talvez a imobilidade determinada pela própria anestesia limite a liberação de cálcio a partir do retículo sarcoplasmático. Ao acordar, aumenta a atividade muscular e, na presença de resíduos anestésicos, vêm-se potencializadas à liberação intracelular de cálcio e seus efeitos metabólicos. Tem-se a impressão de haver diferenças entre os halogenados com relação ao seu potencial para desencadear crises de Hipertermia Maligna (HM). O halotano parece ser o de maior risco. A exposição ao isoflurano pode associar-se à crise de HM de início tardio. Parece que a indução da liberação de cálcio do retículo sarcoplasmático pelo sevoflurano é menos intensa em comparação aos demais agentes.
Observação de Manifestações Clínicas Iniciais: Taquicardia - 96,0%, Rigidez muscular - 83,6%, Instabilidade hemodinâmica - 85,5%, Taquipnéia - 85,0%, Cianose - 71,1%, Hipertermia - 30,0%
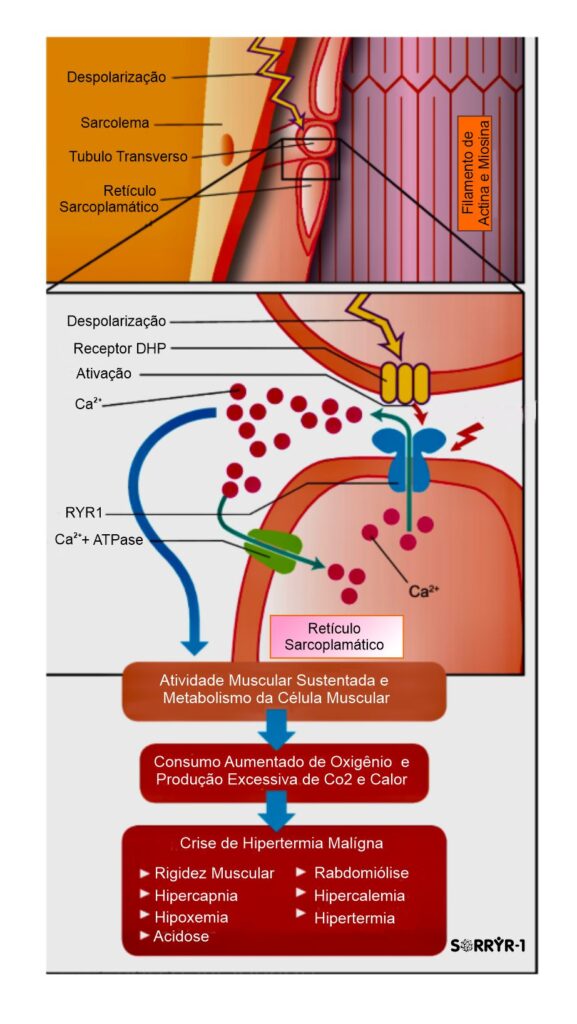
TERAPIA
Dada a gravidade da doença, o tratamento da Hipertermia Maligna no regime operatório deve ser iniciado em caráter de emergência. A administração do anestésico deve ser interrompida imediatamente, e o paciente deve então receber infusão intravenosa de dantroleno sódico, um relaxante muscular que restaura os níveis fisiológicos de cálcio nos músculos.
Posteriormente, o paciente é induzido a baixar a temperatura corporal por meio de fluidos frios e bolsas de gelo para evitar consequências no cérebro, e é administrado oxigênio para satisfazer o aumento da demanda do organismo. Além disso, a acidose metabólica induzida por lactato é prontamente tratada e o desequilíbrio eletrolítico corrigido. O sucesso da intervenção depende em grande parte da rapidez no reconhecimento dos sintomas e da resposta individual do paciente à terapia.
Nos últimos trinta anos, graças a novos estudos e descobertas no campo farmacológico, a taxa de mortalidade da hipertermia maligna caiu drasticamente, de 70-80 % para 5%, tornando-se uma doença relativamente manejável e tratável.
ESPERANÇA AOS PORTADORES DE DOENÇAS RELACIONADAS AO RYR1 VISTA POR UM OUTRO LADO DO PRISMA
Na postagem anterior tratei sobre as boas notícias que tive durante o workshop científico sobre as doenças relacionadas ao RYR1 em Pittsburgh (EUA), em julho de 2022. Me referi às pesquisas sobre uma droga capaz de aliviar, tratar, e até curar as doenças relacionadas ao RYR1, mencionei inclusive sobre valores de investimentos em pesquisas e tendências de mercado para os próximos anos. Contudo pode ter ficado uma pergunta no ar, sobre o porquê do grande interesse em pesquisas tão dispendiosas sobre uma doença que atinge um pequeno número de pessoas. …então vamos buscar o raciocínio lógico…
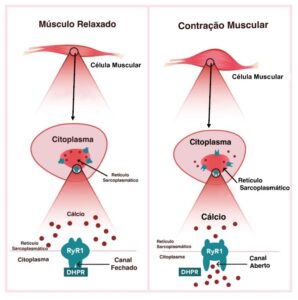
Músculo é o tecido responsável pelo movimento do corpo humano. O mecanismo de funcionamento do músculo, ou seja, como ele contrai e relaxa, é chamado de acoplamento excitação-contração (EC), e tudo acontece na célula da fibra muscular, onde o citoplasma está localizado. Lá dentro, o Retículo Sarcoplasmático (RS) atua como reservatório para íons de cálcio, essenciais para desenvolver a força muscular. O receptor de Ryanodina Tipo 1 (RYR1) funciona como canal liberador dos íons de cálcio, o qual quando liberado no citoplasma, faz com que o músculo se contraia. Na prática o mecanismo de funcionamento é simples, quanto mais íons de cálcio liberado no citoplasma, mais força muscular o indivíduo desenvolve.
O cientista Andrew R. Marks, MD, professor de fisiologia e biofísica celular na Universidade de Columbia (EUA), explica em seus estudos que a perda da função muscular é associada à disfunção dos canais de liberação do receptor de rianodina (RYR1) do músculo, e que pode ser causado por uma falha decorrente a uma mutação genética, ou devido à sobrecarga oxidativa celular relacionada à idade. Essa falha desestabiliza o estado fechado do canal, resultando em um defeito pelo vazamento de cálcio intracelular, acarretando em função muscular reduzida, o que explica não somente as doenças relacionadas ao RYR1, mas também explica no caso da oxidação celular, a razão pela qual os exercícios físicos se tornam mais difíceis com a idade.
A boa notícia é que existe uma droga em fase de testes que pode barrar esse vazamento. Na pesquisa foram estudadas as células musculares de ratos novos e velhos. Um rato de seis meses cujos receptores de rianodina vazavam cálcio mostraram os mesmos problemas de fraqueza muscular do que um rato mais velho. Este, por sua vez, apresentou melhoras depois de ser tratado com a droga em teste. O estudo sugere aos cientistas procurarem por novos caminhos no tratamento do envelhecimento. “As pesquisas que temos visto se focam em produzir mais músculos”, diz Andrew Marks. “E a diferença é que nós focamos não no músculo, mas no seu mecanismo de funcionamento, pois o aumento de músculos não ajuda se eles não funcionarem.”
Portanto, entendo que quando a comunidade científica desenvolve pesquisas em busca de uma droga capaz de tratar e até curar as doenças musculares relacionadas ao RYR1, se busca também beneficiar todos os indivíduos, porque a fraqueza muscular decorrente do envelhecimento é comum a todos. Assim, podemos pensar que o interesse mercadológico para a descoberta de uma droga capaz de atuar no defeito ou mal funcionamento da célula muscular, pode ser maior por ir de encontro com a necessidade de todos os indivíduos, e não somente aos portadores de doenças relacionadas ao RYR1. Por fim eu faço a seguinte analogia, nós portadores de uma doença relacionada ao RYR1 temos um defeito de fábrica, que é a mutação genética, e os indivíduos saudáveis terão um defeito por conta do tempo ou idade, que é a oxidação celular.
EXISTE EM TODO MUNDO UM DIA ESPECIALMENTE DEDICADO PARA CHAMAR A ATENÇÃO DA SOCIEDADE SOBRE AS DOENÇAS RARAS
O Dia das Doenças Raras acontece anualmente em todo o mundo, geralmente no último dia de fevereiro. Essa data foi criada com vistas no impacto causado na vida dos indivíduos afetados por uma destas doenças. Ela tem como objetivo aumentar a conscientização dos formuladores de políticas, público em geral, assim como estimular os desafios em pesquisas científicas de tratamentos sobre as doenças raras.
Doença Rara, segundo a Organização Mundial de Saúde (OMS), é a doença que afeta até 65 pessoas em cada 100 mil indivíduos, ou seja, 1,3 para cada 2 mil pessoas. Nos E.U.A. é considerado uma Doença Rara se ela afetar menos que 200.000 indivíduos.
Cerca de 8.000 doenças raras afetam pessoas por todo mundo. Essas doenças são caracterizadas por uma ampla diversidade de sinais e sintomas e variam não só de doença para doença, mas também de pessoa para pessoa acometida pela mesma condição. Por volta de 80% destas doenças têm origem genética, são crônicas, progressivas, degenerativas e muitas vezes com risco de morte e na maioria dos casos não existe uma cura eficaz existente. Como as doenças raras geralmente são difíceis de diagnosticar, pode levar anos para obter um diagnóstico preciso, e mesmo assim, na maioria das vezes, sem ter um tratamento disponível, porque menos de 5% das doenças raras têm um tratamento aprovado pelos órgãos oficiais.
As doenças raras, quando beneficiadas por um tratamento via droga, é feito pela prescrição de um chamado “medicamento órfão”. Este termo é um status dado por um órgão regulatório de saúde oficial de cada país a medicamentos que tratam doenças raras. Para o FDA, órgão americano, é considerado medicamento órfão aqueles que tratam doenças que atingem menos de 200.000 indivíduos. Para a União Europeia, estes medicamentos são aqueles que tratam não mais do que cinco em cada 10 000 pessoas e as doenças tratadas com eles sejam crônicas debilitantes ou coloquem a vida em risco. De acordo com a Anvisa, órgão brasileiro, os medicamentos órfãos são indicados para incidência de doenças menor que 5 em 10 000 indivíduos.
Com relação à Miopatia Congênita Centronuclear, tema central deste site, doença muscular causada por uma mutação genética no RYR-1, por sua pequena incidência na população, esta ainda tem sua taxa de incidência desconhecida.
Por fim, gostaria de destacar que mesmo sendo afetado por uma doença que levou 44 anos para ser diagnosticada, classificada como “Doença Rara”, e fazendo parte de um grupo em que as estatísticas nos fazem invisíveis à sociedade, vivo atualmente um momento em que me sinto totalmente acolhido. Desde que conheci o NIH - National Institute of Health, e a Fundação RYR1, através deles descobri que existem médicos, cientistas e laboratórios que se preocupam e trabalham em busca de tratamento e cura para as doenças relacionadas ao RYR1.